糖尿病の患者さんはインスリンや経口血糖降下薬で管理されていますが,時として緊急事態に陥ることがあります.今回は代表的なDKA,HHSを見ていきましょう.
まとめノート

解説
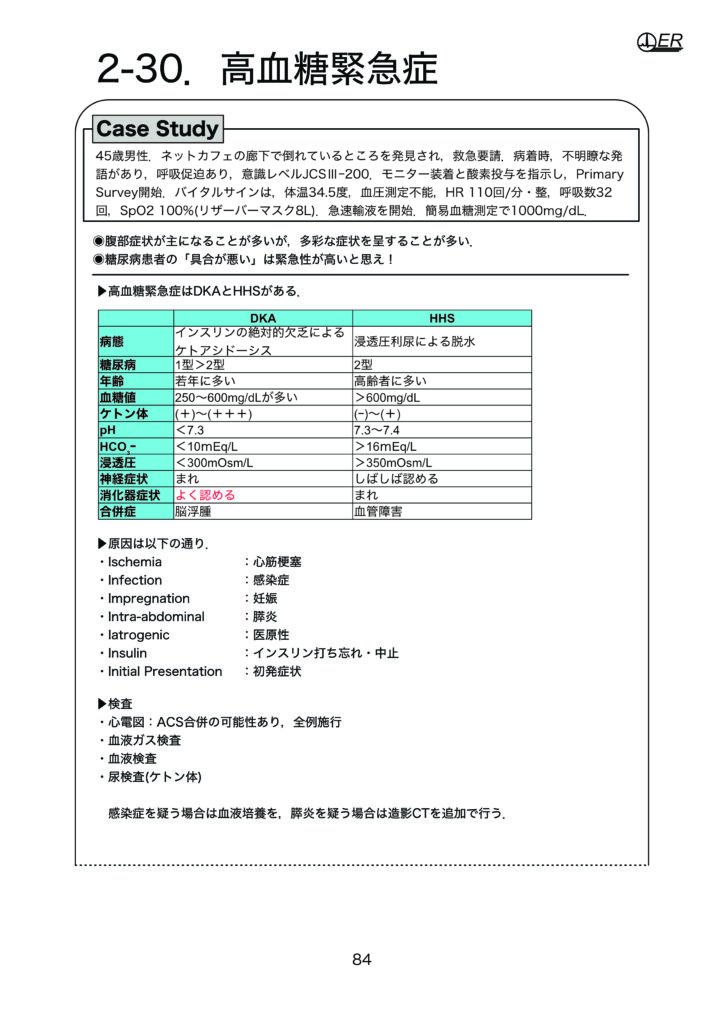
DKAとHHSの違いはしばしば国家試験でも問われますが,簡易的な見分け方として年齢と消化器症状の有無でしょうか.原因は多岐にわたりますが,臨床現場で体感するのは感染症とインスリンの打ち忘れ・中止です.
行うべき検査は心電図検査,血液ガス,血液検査,尿検査です.心電図検査は「糖尿病患者の調子が悪い」時は全例施行しましょう.心筋梗塞が背後に隠れていることがあります.感染症を疑う場合は血液培養を,膵炎を疑う場合は造影CT検査を追加しましょう.
治療は3ステップで考えます.ステップ1は輸液です.体液補正を最優先で行いましょう.生食でもリンゲル液でもかまいません.ただ日本と米国のガイドラインを参照する限りでは生理食塩水が第1選択になるようです(https://minds.jcqhc.or.jp/n/med/4/med0004/G0000188/0153).
ステップ2では高Na血症の評価をしながら輸液の調整を行います.詳しい方法はまとめノートに記載してあるのでご参照ください.
ステップ3では血糖値200mg/dLの場合に1号液または3号液を投与します.
ここまで見ているとインスリンは?となりますが,基本の治療戦略は大量輸液なのです!体液喪失による脱水が病態の根幹なんだと覚えましょう.
さて,インスリンの使い方について解説します.
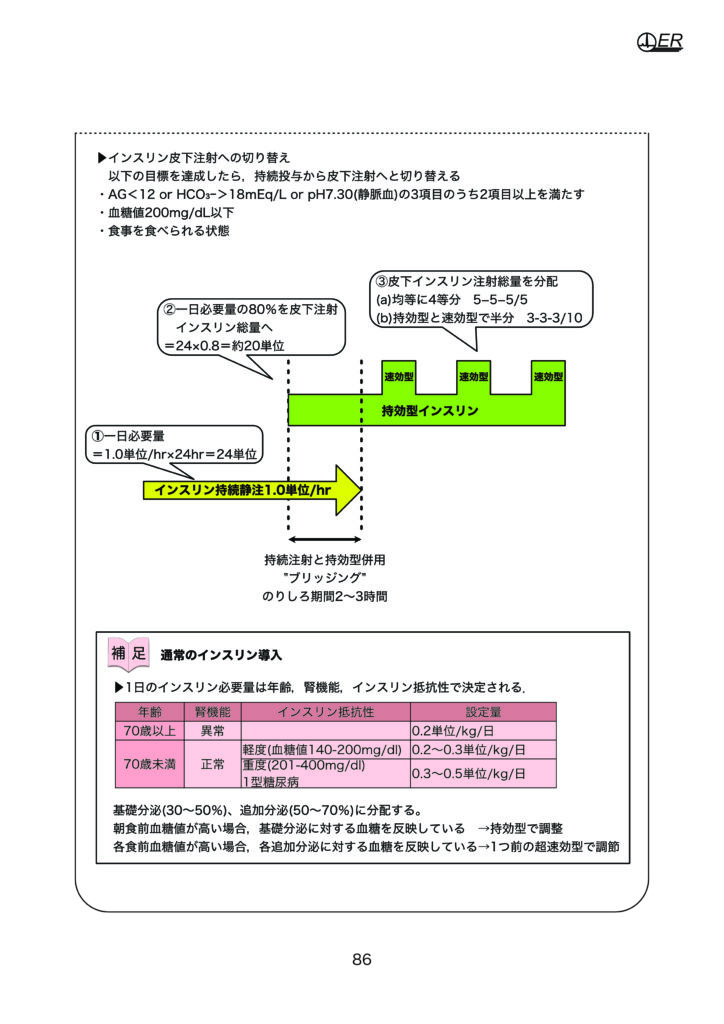
インスリンと聞くと血糖補正かと思われがちですが,基本はアシドーシス補正のために使います.AGを確認しつつ,インスリン投与します.インスリン皮下注に切り替えるのは,まとめノートに記載しているので,条件を達成したら皮下注に切り替えます.その際,のりしろ期間(ブリッジング)を設けましょう.
最後に補足の項目で通常のインスリン導入の仕方を紹介しているので,参考にしてください.
みるすきー
参考文献
研修医のための内科診療ことはじめ 救急・病棟リファレンス
内科レジデントの鉄則


